
Semua konten iLive ditinjau secara medis atau diperiksa fakta untuk memastikan akurasi faktual sebanyak mungkin.
Kami memiliki panduan sumber yang ketat dan hanya menautkan ke situs media terkemuka, lembaga penelitian akademik, dan, jika mungkin, studi yang ditinjau secara medis oleh rekan sejawat. Perhatikan bahwa angka dalam tanda kurung ([1], [2], dll.) Adalah tautan yang dapat diklik untuk studi ini.
Jika Anda merasa salah satu konten kami tidak akurat, ketinggalan zaman, atau dipertanyakan, pilih dan tekan Ctrl + Enter.
Skizofrenia
Ahli medis artikel
Terakhir ditinjau: 04.07.2025
Skizofrenia adalah gangguan mental serius dan kronis yang memengaruhi cara berpikir, perasaan, dan perilaku seseorang. Orang dengan skizofrenia dapat mengalami berbagai gejala, termasuk halusinasi pendengaran ( auditory hallucinations ), delirium (pikiran terputus-putus atau tidak bermakna), kebingungan tentang waktu dan tempat, dan gangguan kognitif. Gangguan ini biasanya dimulai pada awal masa dewasa, sering kali pada masa remaja atau dewasa muda.
Ciri-ciri utama skizofrenia meliputi:
- Gejala positif: Gejala ini meliputi halusinasi pendengaran dan penglihatan, delirium (pikiran dan ucapan yang membingungkan), delusi (keyakinan yang tidak didasarkan pada kenyataan), dan gangguan pikiran.
- Gejala negatif: Gejala negatif meliputi apatis, penarikan diri sosial, anedonia (ketidakmampuan untuk merasakan kesenangan), apraksia (gangguan kemampuan untuk melakukan tugas sehari-hari), dan kemiskinan bicara.
- Disorganisasi: Disorganisasi melibatkan gangguan dalam kemampuan untuk mempertahankan urutan pikiran yang logis dan fungsi sosial dan pekerjaan yang normal.
- Gejala kognitif: Ini adalah gangguan pada fungsi kognitif seperti memori, perhatian, dan perencanaan.
Penyebab skizofrenia belum sepenuhnya dipahami atau diteliti, tetapi diyakini bahwa penyebabnya mungkin termasuk faktor genetik, ketidakseimbangan neurokimia di otak, dan faktor lingkungan seperti stres, obat-obatan, dan paparan masa kanak-kanak.
Pengobatan skizofrenia melibatkan kombinasi pengobatan (psikofarmakoterapi) dan intervensi psikososial (psikoterapi, rehabilitasi, dan dukungan). Tujuan pengobatan adalah untuk mengurangi gejala, meningkatkan kualitas hidup, dan mengelola penyakit. Deteksi dan pengobatan dini dapat membantu mengurangi dampak skizofrenia dan meningkatkan prognosis.
Epidemiologi
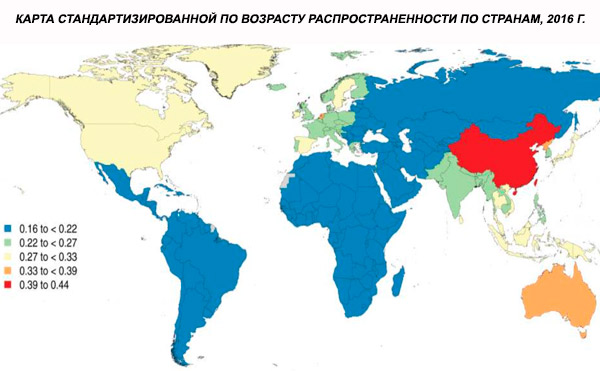
Prevalensi skizofrenia global yang distandarkan berdasarkan usia pada tahun 2016 diperkirakan sebesar 0,28% (95% UI: 0,24–0,31), yang menunjukkan timbulnya skizofrenia pada masa remaja dan dewasa muda, dengan prevalensi mencapai puncaknya pada usia sekitar 40 tahun dan menurun pada kelompok usia yang lebih tua. Tidak ada perbedaan jenis kelamin dalam prevalensi yang diamati.[ 4 ]
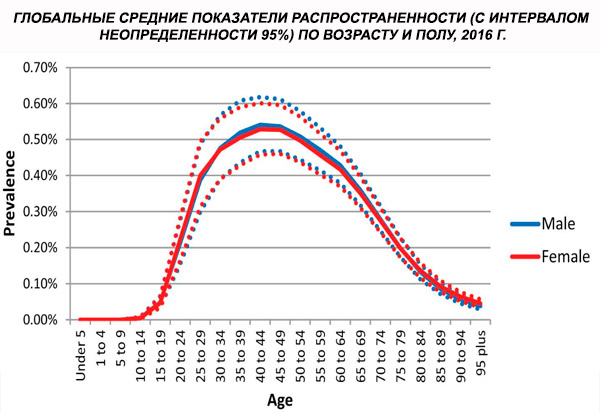
Di seluruh dunia, prevalensi kasus meningkat dari 13,1 (95% CI: 11,6–14,8) juta pada tahun 1990 menjadi 20,9 (95% CI: 18,5–23,4) juta kasus pada tahun 2016. Kelompok usia 25–54 tahun.
Di seluruh dunia, prevalensi skizofrenia sekitar 1%. Angka kejadiannya serupa di antara pria dan wanita dan relatif konstan di berbagai budaya. Prevalensi lebih tinggi di antara kelas sosial ekonomi rendah di kota-kota, mungkin karena efek pengangguran dan kemiskinan yang melumpuhkan. Demikian pula, prevalensi yang lebih tinggi di antara orang-orang yang kesepian mungkin mencerminkan efek penyakit atau prekursor penyakit pada fungsi sosial. Usia rata-rata timbulnya adalah sekitar 18 tahun pada pria dan 25 tahun pada wanita. Skizofrenia jarang dimulai pada masa kanak-kanak, tetapi dapat terjadi pada awal masa remaja dan akhir masa dewasa (kadang-kadang disebut paraphrenia).
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
Faktor risiko
Munculnya obat-obatan psikotropika dan metode neurokimia modern yang sangat sensitif memungkinkan untuk membangun hubungan antara fungsi sistem saraf pusat dan gangguan mental. Penelitian tentang mekanisme kerja obat-obatan psikotropika telah memungkinkan sejumlah hipotesis diajukan tentang peran neurotransmiter tertentu dalam patogenesis psikosis dan skizofrenia. Hipotesis tersebut menunjukkan keterlibatan dopamin, norepinefrin, serotonin, asetilkolin, glutamat, beberapa neuromodulator peptida dan/atau reseptornya dalam patogenesis gangguan ini. Hipotesis dopamin skizofrenia tetap dominan selama lebih dari seperempat abad.
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Dopamin
Psikostimulan, termasuk kokain, amfetamin, dan metilfenidat, mengaktifkan sistem dopaminergik otak. Penyalahgunaan mereka dapat menyebabkan psikosis paranoid, mengingatkan pada gejala positif skizofrenia. Pada pasien dengan skizofrenia, psikostimulan dapat memicu eksaserbasi psikosis. Sebaliknya, ada bukti kuat bahwa tindakan neuroleptik tipikal dikaitkan dengan blokade reseptor dopamin. Pertama, sebagian besar neuroleptik tipikal dapat menyebabkan efek samping ekstrapiramidal, yang dapat berkembang dengan kematian neuron dopaminergik (seperti, misalnya, pada penyakit Parkinson). Kedua, studi pengikatan reseptor telah mengungkapkan hubungan antara kemanjuran klinis neuroleptik tipikal dan afinitasnya terhadap reseptor dopamin D2. Selain itu, ternyata aktivitas antipsikotik neuroleptik tidak bergantung pada interaksinya dengan reseptor lain: muskarinik, alfa-adrenergik, histamin atau serotonin. Semua ini memberikan dasar untuk berasumsi bahwa gejala skizofrenia disebabkan oleh stimulasi berlebihan reseptor dopamin, mungkin di area kortiko-limbik otak. [ 21 ]
Namun, titik lemah hipotesis dopamin pada skizofrenia adalah bahwa efek pada reseptor dopamin terutama memengaruhi gejala positif dan hanya sedikit memengaruhi gejala negatif dan gangguan kognitif. Selain itu, tidak mungkin untuk menetapkan cacat utama dalam transmisi dopaminergik pada skizofrenia, karena para peneliti memperoleh hasil yang berbeda saat menilai sistem dopaminergik secara fungsional. Hasil penentuan kadar dopamin dan metabolitnya dalam darah, urin, dan cairan serebrospinal tidak meyakinkan karena volume besar lingkungan biologis ini, yang meratakan kemungkinan perubahan yang terkait dengan disfungsi terbatas sistem dopaminergik pada skizofrenia.
Peningkatan jumlah reseptor dopamin di nukleus kaudatus pada skizofrenia juga dapat dianggap sebagai konfirmasi hipotesis dopamin, tetapi interpretasi perubahan ini sulit, dan mungkin bukan penyebab melainkan akibat penyakit. [ 22 ] Pendekatan yang lebih informatif untuk menilai keadaan sistem dopaminergik didasarkan pada penggunaan ligan yang berinteraksi secara selektif dengan reseptor D2 dan memungkinkan kita untuk menentukan kapasitas pengikatannya. Dengan membandingkan jumlah reseptor yang ditempati sebelum dan sesudah pemberian obat, adalah mungkin untuk memperkirakan rasio pelepasan dan penyerapan kembali dopamin. Dua penelitian terbaru menggunakan tomografi emisi positron (PET), berdasarkan teknik ini, memberikan bukti langsung pertama untuk kebenaran teori hiperdopaminergik skizofrenia. [ 23 ], [ 24 ]
Mengukur dopamin dan metabolitnya dalam jaringan otak pada pemeriksaan postmortem mungkin juga penting. Namun, karena sel hancur setelah kematian, konsentrasi dopamin jaringan yang sebenarnya seringkali sulit ditentukan. Lebih jauh lagi, pemberian obat antipsikotik juga dapat memengaruhi hasil studi biokimia postmortem. Meskipun terdapat keterbatasan metodologis ini, studi postmortem telah mengungkapkan perbedaan neurokimia pada otak pasien dengan skizofrenia dan kontrol. Misalnya, pemeriksaan postmortem pada otak pasien dengan skizofrenia telah mengungkapkan peningkatan konsentrasi dopamin di amigdala kiri (bagian dari sistem limbik). Temuan ini telah dikonfirmasi dalam beberapa penelitian dan tidak mungkin menjadi artefak (karena perubahannya lateralisasi). Peningkatan reseptor dopamin postsinaptik juga telah dilaporkan di otak pasien dengan skizofrenia yang belum menerima terapi antipsikotik. Data ini mengonfirmasi bahwa peningkatan jumlah reseptor bukanlah konsekuensi dari terapi obat. Selain itu, ada bukti adanya peningkatan jumlah reseptor dopamin D4 di area otak tertentu, terlepas dari apakah pasien mengonsumsi neuroleptik atau tidak.
Akan tetapi, hipotesis dopamin tidak dapat menjelaskan perkembangan manifestasi abulik dan anhedonik pada skizofrenia. Seperti yang telah disebutkan, kompleks gejala negatif tampaknya relatif independen dari gejala positif. Sangat menarik bahwa agonis reseptor dopamin dapat memengaruhi gejala negatif secara positif, sementara antagonis reseptor mendorong perkembangannya pada manusia dan memodelkannya pada hewan laboratorium. Jadi, meskipun kadar dopamin yang tinggi di korteks cingulate anterior dan struktur limbik lainnya sebagian dapat menyebabkan gejala psikotik positif, gejala negatif mungkin merupakan konsekuensi dari penurunan aktivitas sistem dopaminergik di korteks prefrontal. Mungkin inilah sebabnya mengapa sulit untuk membuat obat antipsikotik yang secara bersamaan akan mengoreksi hiperfungsi dopaminergik di beberapa area otak dan hipofungsinya di area lain.
 [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
[ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
Hipotesis glutamatergik dari perkembangan skizofrenia
Glutamat merupakan neurotransmitter eksitatori utama di otak. Ketertarikan pada kemungkinan perannya dalam patogenesis skizofrenia muncul dari data pada kompleks reseptor N-MemuA-D-acuapmame (NMDA), subtipe utama reseptor glutamat. Studi terkini tentang interaksi antara sistem glutamatergik, dopaminergik, dan GABAergik otak telah menunjukkan bahwa fensiklidin, bila diberikan secara akut dan kronis, merupakan psikotomimetik yang secara nonkompetitif memblokir saluran ion reseptor NMDA. Pemberian fensiklidin secara akut menghasilkan efek yang mirip dengan gejala positif, negatif, dan kognitif skizofrenia. Selain itu, laporan tentang eksaserbasi psikosis jangka panjang pada pasien dengan skizofrenia mengonfirmasi sifat psikotomimetik fensiklidin. Pemberian fensiklidin jangka panjang menginduksi keadaan defisit dopaminergik di korteks prefrontal, yang mungkin bertanggung jawab atas perkembangan gejala negatif. Selain itu, baik fensiklidina maupun analognya ketamin melemahkan transmisi glutamatergik. Pengamatan gejala mirip skizofrenia pada penyalahguna fensiklidina dikonfirmasi oleh penelitian pada relawan sehat, yang mana ketamin menyebabkan gejala positif, negatif, dan kognitif ringan yang bersifat sementara yang merupakan ciri khas skizofrenia. Seperti fensiklidina, ketamin menyebabkan distorsi persepsi. Dengan demikian, defisiensi glutamatergik menyebabkan gejala yang sama seperti pada kondisi hiperdopaminergik, yang menyerupai manifestasi skizofrenia. Neuron glutamatergik mampu menekan aktivitas neuron dopaminergik melalui reseptor NMDA (secara langsung atau melalui neuron GABAergik), yang dapat menjelaskan hubungan antara sistem glutamatergik dan teori dopamin skizofrenia. Data ini mendukung hipotesis yang menghubungkan skizofrenia dengan insufisiensi sistem glutamatergik. Dengan demikian, senyawa yang mengaktifkan kompleks reseptor NMDA mungkin efektif untuk skizofrenia. [ 32 ], [ 33 ]
Kesulitan dalam mengembangkan obat yang merangsang sistem glutamatergik adalah bahwa aktivitas glutamatergik yang berlebihan memiliki efek neurotoksik. Namun, aktivasi kompleks reseptor NMDA melalui situs glisinnya oleh glisin itu sendiri atau D-sikloserin telah dilaporkan dapat meringankan gejala negatif pada pasien dengan skizofrenia, yang merupakan contoh yang sangat baik dari kemungkinan penerapan praktis hipotesis glutamatergik.
Hipotesis glutamatergik merupakan terobosan besar dalam studi gangguan biokimia pada skizofrenia. Hingga saat ini, studi neurokimia skizofrenia terbatas pada studi mekanisme kerja neuroleptik, yang dikembangkan secara empiris. Dengan berkembangnya pengetahuan tentang organisasi neuronal otak dan sifat-sifat neurotransmiter, menjadi mungkin untuk terlebih dahulu mengembangkan teori patofisiologis dan kemudian menciptakan obat-obatan baru berdasarkan teori tersebut. Berbagai hipotesis tentang asal usul skizofrenia yang ada saat ini memungkinkan kita untuk berharap bahwa di masa mendatang pengembangan obat-obatan baru akan berjalan lebih cepat.
Hipotesis neurotransmitter dan neuromodulatori lain untuk perkembangan skizofrenia
Persarafan serotonergik yang kaya dari korteks frontal dan sistem limbik, kemampuan sistem serotonergik otak untuk memodulasi aktivitas neuron dopaminergik dan berpartisipasi dalam pengaturan berbagai fungsi kompleks telah menyebabkan sejumlah peneliti menyimpulkan bahwa serotonin memainkan peran penting dalam patogenesis skizofrenia. Yang menarik adalah hipotesis bahwa kelebihan serotonin dapat menyebabkan gejala positif dan negatif. [ 34 ] Teori ini konsisten dengan kemampuan clozapine dan neuroleptik generasi baru lainnya yang memblokir reseptor serotonin untuk menekan gejala positif pada pasien sakit kronis yang resistan terhadap neuroleptik tipikal. Namun, sejumlah penelitian telah mempertanyakan kemampuan antagonis reseptor serotonin untuk mengurangi gejala negatif yang terkait dengan psikosis, depresi, atau efek samping farmakoterapi. Obat-obatan ini belum disetujui secara resmi sebagai pengobatan untuk gejala negatif primer yang membentuk cacat yang mendasari pada skizofrenia. Namun, gagasan bahwa antagonis reseptor serotonin (terutama 5-HT2a) mungkin efektif telah memainkan peran utama dalam pengembangan neuroleptik generasi baru. Keuntungan antagonis reseptor D2/5-HT2 gabungan lebih cenderung berupa insiden efek samping ekstrapiramidal yang lebih rendah daripada aktivitas antipsikotik yang lebih tinggi. Namun, karena ini meningkatkan kepatuhan (keinginan pasien untuk bekerja sama), pengobatan menjadi lebih efektif.
Ada pula hipotesis tentang pentingnya disfungsi sistem noradrenergik pada skizofrenia. Diasumsikan bahwa anhedonia merupakan salah satu manifestasi skizofrenia yang paling khas, yang terdiri dari ketidakmampuan untuk menerima kepuasan dan mengalami kesenangan, dan gejala defisit lainnya dapat dikaitkan dengan disfungsi sistem penguatan noradrenergik. Akan tetapi, hasil penelitian biokimia dan farmakologis yang menguji hipotesis ini terbukti kontradiktif. Seperti dalam kasus hipotesis dopamin dan serotonin, diasumsikan bahwa pada skizofrenia, penurunan dan peningkatan aktivitas sistem noradrenergik dapat terjadi.
Hipotesis umum perkembangan skizofrenia
Penelitian masa depan tentang skizofrenia kemungkinan akan dipandu oleh model-model kompleks yang didasarkan pada sintesis hipotesis neuroanatomi dan neurokimia. Contoh pendekatan semacam itu adalah teori yang memperhitungkan peran sistem neurotransmitter dalam mengganggu koneksi antara korteks, ganglia basal, dan talamus, yang membentuk sirkuit saraf subkortikal-talamokortikal. Korteks serebral, melalui proyeksi glutamatergik ke ganglia basal, memfasilitasi penerapan tindakan-tindakan terpilih sambil menekan yang lain. [ 35 ] Neuron glutamatergik menstimulasi neuron GABAergik dan kolinergik yang disisipkan, yang pada gilirannya menekan aktivitas neuron dopaminergik dan neuron lainnya. Studi tentang mekanisme neuroanatomi dan neurokimia sirkuit kortikal-subkortikal yang dipertimbangkan dalam model ini berfungsi sebagai titik awal untuk penciptaan hipotesis-hipotesis baru tentang patogenesis skizofrenia. Model-model ini memfasilitasi pencarian target neurotransmitter untuk obat baru dan juga menjelaskan beberapa fitur aksi obat yang ada, seperti fensiklidin, dalam skizofrenia.
Model neuroanatomi modern diajukan oleh Kinan dan Lieberman (1996) untuk menjelaskan aksi khas antipsikotik atipikal (seperti clozapine ) dibandingkan dengan agen konvensional (misalnya, haloperidol ). Menurut model ini, aksi khas clozapine dijelaskan oleh fakta bahwa ia memiliki aksi yang sangat spesifik pada sistem limbik tanpa mempengaruhi aktivitas neuron striatal, sedangkan antipsikotik tipikal memiliki efek signifikan pada fungsi striatal. Antipsikotik lain dengan sifat serupa (misalnya, olanzapine ) mungkin juga memiliki keuntungan dibandingkan agen konvensional. Antipsikotik yang lebih baru (misalnya, risperidone dan sertindole ) tidak terbatas limbik seperti clozapine, tetapi mereka lebih baik dibandingkan dengan antipsikotik tipikal karena mereka lebih kecil kemungkinannya menyebabkan gangguan neurologis pada dosis terapeutik. Penelitian tentang validitas hipotesis ini dan hipotesis lainnya akan terus berlanjut karena agen baru dengan tindakan farmakologis dan klinis yang serupa tersedia.
Patogenesis
Pasien dengan skizofrenia diberi resep kelompok obat tertentu, tetapi pilihan obat sering kali ditentukan bukan oleh diagnosis melainkan oleh gejala pasien dan sifat kombinasinya.
Walaupun distorsi persepsi dan disorganisasi perilaku merupakan gejala yang berbeda, keduanya merespons obat yang sama, antagonis reseptor dopamin D2. [ 36 ], [ 37 ] Hal ini membenarkan pertimbangan kedua kompleks gejala ini secara bersamaan ketika membahas terapi antipsikotik.
Mekanisme perkembangan gejala negatif pada skizofrenia dikaitkan dengan penurunan aktivitas sistem dopaminergik di korteks prefrontal, dan bukan dengan hiperfungsinya dalam struktur limbik, yang seharusnya mendasari psikosis. Dalam hal ini, timbul kekhawatiran bahwa obat yang menekan psikosis dapat memperburuk gejala negatif. [ 38 ], [ 39 ], [ 40 ] Pada saat yang sama, agonis reseptor dopamin dapat melemahkan gejala negatif, tetapi memicu gejala positif. Gejala negatif termasuk di antara manifestasi utama skizofrenia dan ditandai dengan gangguan persisten pada bidang emosional-kehendak. Hingga saat ini, tidak ada obat yang secara nyata dapat mengurangi manifestasi penyakit yang paling penting ini. Namun, uji klinis antipsikotik atipikal telah menunjukkan bahwa obat tersebut mampu mengurangi keparahan gejala negatif, yang dinilai menggunakan skala penilaian. Skala SANS, BPRS, dan PANSS berisi item yang menilai aktivitas di sekolah atau tempat kerja, keterbatasan kontak sosial, dan keterpisahan emosional. Gejala-gejala ini dapat dianggap sebagai manifestasi umum penyakit, yang menurun seiring melemahnya psikosis, tetapi juga dapat dikaitkan dengan efek samping neuroleptik (misalnya, bradikinesia dan efek sedatif) atau depresi (misalnya, anhedonia). Dengan demikian, pasien dengan delusi paranoid yang jelas dengan latar belakang terapi neuroleptik dapat menjadi lebih mudah bergaul dan kurang waspada, dan reaksi emosionalnya dapat menjadi lebih hidup saat gejala paranoid mereda. Tetapi semua ini harus dianggap sebagai pelemahan gejala negatif sekunder, dan bukan sebagai akibat dari penurunan gangguan afektif-kehendak primer.
Banyak tes neuropsikologis yang menilai perhatian dan pemrosesan informasi dan melibatkan interpretasi neuroanatomi mengungkapkan perubahan pada pasien dengan skizofrenia. Gangguan kognitif pada pasien dengan skizofrenia tidak berhubungan langsung dengan gejala utama penyakit dan biasanya tetap stabil bahkan dengan regresi gejala psikotik yang signifikan. [ 41 ], [ 42 ] Gangguan kognitif, bersama dengan gejala negatif primer, tampaknya merupakan salah satu penyebab penting maladjustment yang terus-menerus dan penurunan kualitas hidup. Kurangnya efek neuroleptik tipikal pada manifestasi sentral penyakit ini dapat menjelaskan tingkat kecacatan yang begitu tinggi pada pasien, meskipun kemampuan neuroleptik untuk secara efektif menekan gejala psikotik dan mencegah kekambuhannya.
 [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
[ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
Gejala skizofrenia
Konsep skizofrenia sebagai penyakit tunggal muncul pada awal abad ke-20, ketika Emil Kraepelin mengemukakan bahwa paranoia, hebefrenia, dan katatonia bukanlah penyakit yang terpisah, melainkan manifestasi dari dementia praecox. Ia juga membuat perbedaan yang jelas antara bentuk penyakit mental ini dan psikosis manik-depresif. Hal ini menjadi mungkin setelah sejumlah besar kasus penyakit mental dikaitkan dengan sifilis, yang memungkinkan untuk membedakannya dari kelompok pasien gangguan mental lainnya. Penemuan etiologi, pengobatan, dan pencegahan neurosifilis merupakan salah satu kemenangan besar ilmu kedokteran dan memberi harapan bahwa penyebab gangguan mental utama akan ditemukan.
Eugen Bleuler (1950) mengusulkan istilah baru "skizofrenia" sebagai ganti istilah yang sebelumnya digunakan "dementia praecox", dengan alasan bahwa fenomena psikopatologis mendasar yang menjadi ciri khas penyakit ini adalah disosiasi ("pemisahan") - baik "di dalam" proses berpikir maupun antara pikiran dan emosi. Istilah "skizofrenia" merupakan ekspresi dari konsep ini dan, pada gilirannya, berdampak signifikan pada perkembangan selanjutnya. Bentuk-bentuk klasik skizofrenia (misalnya, hebefrenik, paranoid, katatonik, sederhana), yang kemudian ditambahkan skizoafektif dan laten, masih umum didiagnosis dalam praktik klinis untuk tujuan deskriptif, meskipun akhir-akhir ini ada kecenderungan untuk mengubah terminologi psikiatris di bawah pengaruh nomenklatur resmi Amerika DSM-III dan DSM-IV. Namun, identifikasi bentuk-bentuk skizofrenia individual terbukti tidak produktif dalam hal pengembangan terapi yang dibedakan atau mempelajari etiologi dan patogenesis.
ICD-10 mencantumkan gejala-gejala skizofrenia berikut ini: delusi (aneh, muluk-muluk, atau penganiayaan), pikiran tidak teratur (aliran pikiran terputus-putus atau tidak logis atau ucapan yang tidak dapat dipahami), gangguan persepsi (halusinasi, perasaan pasif, gagasan referensi), gangguan suasana hati, gangguan gerakan (katatonia, agitasi, pingsan), penurunan kepribadian, dan penurunan fungsi.
Selama hidup, skizofrenia berkembang pada 0,28% (95% UI: 0,24–0,31). Pada masa kanak-kanak, gejala skizofrenia dimanifestasikan oleh melemahnya motivasi dan reaksi emosional. Selanjutnya, rasa realitas terganggu, dan persepsi serta pemikiran menyimpang secara signifikan dari norma-norma yang ada dalam budaya tertentu, yang biasanya dimanifestasikan oleh delusi dan halusinasi pendengaran. Halusinasi visual dan somatik, disorganisasi pemikiran dan perilaku juga umum terjadi.
Psikosis yang terkait dengan gangguan rasa realitas biasanya memanifestasikan dirinya pada pria berusia 17-30 tahun, dan pada wanita - 20-40 tahun. Perjalanan dan hasil gangguan psikotik sangat bervariasi. Pada beberapa pasien (sekitar 15-25%), episode psikotik pertama berakhir dengan remisi lengkap, dan dalam 5 tahun berikutnya tidak ada gangguan psikotik (namun, selama observasi berikutnya, proporsi pasien ini menurun). Pada pasien lain (sekitar 5-10%), gangguan psikotik yang diucapkan bertahan tanpa remisi selama bertahun-tahun. Pada sebagian besar pasien, setelah episode psikotik pertama, remisi parsial terjadi, dan kemudian eksaserbasi gejala psikotik diamati secara berkala.
Secara umum, sementara tingkat keparahan gangguan psikotik mencapai plateau 5-10 tahun setelah episode pertama, pemiskinan emosional-kehendak berlanjut untuk periode yang lebih lama. [ 53 ] Perkembangan gejala skizofrenia sering kali merupakan konsekuensi dari peningkatan gangguan primer yang terkait dengan skizofrenia. Ini termasuk autisme, hilangnya kapasitas kerja, ketidakmampuan belajar, dan harga diri yang rendah dan harga diri orang lain. Akibatnya, pasien ditinggal sendirian, tidak dapat menemukan pekerjaan, dan mengalami stres, yang dapat memicu eksaserbasi gejala dan peningkatan gangguan fungsional mereka. Selain itu, diagnosis skizofrenia sendiri terus menghasilkan reaksi negatif antara lain, yang selanjutnya membatasi kemampuan pasien. Meskipun seiring bertambahnya usia ada kecenderungan gejala skizofrenia melemah dan status fungsional sering membaik, itu tidak dapat mengimbangi tahun-tahun kehidupan yang hilang bagi pasien dan kesempatan yang hilang.
Hubungan antara aktivitas kriminal dan skizofrenia
Wessely dkk., dalam penelitian mereka tentang Camberwell Register, berusaha menjawab pertanyaan: "Apakah skizofrenia dikaitkan dengan peningkatan risiko dan frekuensi pelanggaran?" Mereka menyimpulkan bahwa orang dengan skizofrenia, meskipun secara umum tidak dianggap berisiko tinggi melakukan tindak pidana, memang memiliki risiko lebih tinggi daripada gangguan mental lainnya untuk dihukum karena tindak pidana kekerasan. Ada peningkatan risiko kekerasan dan karenanya dihukum karena kekerasan di antara orang dengan psikosis, tetapi hubungan ini kurang jelas jika tidak ada penyalahgunaan zat yang bersifat komorbid. Dalam tinjauan Kantor Statistik Nasional tentang morbiditas psikiatris pada narapidana, prevalensi psikosis fungsional pada tahun yang diteliti adalah 7% di antara narapidana pria, 10% di antara narapidana pria yang tidak dihukum dan 14% di antara narapidana wanita, dibandingkan dengan angka yang sebanding sebesar 0,4% pada populasi umum. Hasil tinjauan ini mungkin memerlukan peninjauan ulang atas hasil di atas, karena sangat tidak mungkin bahwa perbedaan tingkat gangguan mental antara penjara dan populasi umum sebesar ini dapat dijelaskan oleh bias pengadilan terhadap hukuman bagi orang yang sakit mental. Tentu saja, hasil ini sama sekali tidak menunjukkan hubungan kausal antara kejahatan dan psikosis, hanya sebuah hubungan.
Hubungan antara skizofrenia dengan kejahatan kekerasan secara umum lebih banyak mendapat perhatian daripada hubungan antara skizofrenia dengan kejahatan lainnya. [ 54 ], [ 55 ] Tinjauan Taylor terhadap penelitian tentang topik tersebut menyimpulkan bahwa pada orang dengan skizofrenia dan dihukum karena kejahatan kekerasan, tindakan kekerasan tersebut sebagian besar terjadi setelah timbulnya penyakit. Sebuah penelitian tentang skizofrenia episode pertama menunjukkan bahwa di antara pasien episode pertama, lebih dari sepertiga telah terlibat dalam perilaku kekerasan pada bulan sebelum masuk, termasuk perilaku yang berpotensi mengancam jiwa dan perilaku seksual yang aneh. Banyak dari pasien ini telah melakukan kontak dengan polisi sebelum masuk pertama kali, tetapi sedikit yang didakwa setelah masuk. Taylor menyelidiki kemungkinan skizofrenia dalam sampel tahanan yang ditahan di Penjara Brixton secara berurutan. Prevalensi hukuman karena kejahatan kekerasan di antara individu dengan skizofrenia adalah sekitar 12% hingga 13%. Sekitar 5% hingga 8% dari kontrol dihukum karena kejahatan kekerasan. Menurut laporan dari National Confidential Inquiry into Homicide by People with Mental Illness, 5% dari mereka yang dihukum karena pembunuhan memiliki gejala psikosis. Bertentangan dengan kepercayaan umum tentang orang dengan psikosis, korban paling sering adalah anggota keluarga daripada orang asing (temuan yang lebih umum untuk perilaku kekerasan dalam sampel komunitas dalam studi Steadman et al.).
Beberapa gejala skizofrenia tertentu dikaitkan dengan kekerasan. Misalnya, Virkkunen, yang mempelajari sekelompok pasien skizofrenia di Finlandia yang bersalah atas episode kekerasan berat dan sekelompok pembakar, menemukan bahwa 1/3 dari mereka melakukan kejahatan secara langsung sebagai akibat dari halusinasi atau delusi; 2/3 sisanya melakukan kejahatan karena masalah yang disebabkan oleh stres dalam keluarga. Gejala ancaman/kehilangan kendali atas situasi secara langsung dikaitkan dengan kekerasan. Dengan gejala yang menghancurkan rasa otonomi pribadi dan kemampuan untuk memengaruhi situasi, pasien mungkin menganggap tindakan mereka untuk melawan ancaman yang terkait dengan mereka dapat dibenarkan ("rasionalitas dalam irasionalitas").
Pasien psikotik delusi yang melakukan tindakan kekerasan sebagai akibat dari ide-ide mereka berbeda dari pasien non-kekerasan dalam hal keasyikan mereka dengan bukti untuk mendukung ide-ide mereka, keyakinan mereka bahwa bukti tersebut telah ditemukan, dan perubahan afektif mereka, khususnya depresi, kemarahan, atau ketakutan, yang terkait dengan keasyikan delusi mereka. Dalam studi Brixton oleh Taylor dkk., delusi pasif, delusi religius, dan delusi pengaruh secara signifikan lebih terkait dengan tindakan kekerasan.
Risiko yang terkait dengan gejala aktif skizofrenia, termasuk gejala ancaman/kehilangan kendali, sangat meningkat akibat penyalahgunaan zat. Peran faktor terakhir disorot oleh penelitian oleh Steadman et al.: ketika faktor ini dikontrol, tingkat kekerasan di antara pasien psikiatri yang baru saja dipulangkan tidak lebih tinggi daripada tingkat kekerasan pada populasi umum. Halusinasi sebagai bagian dari penyakit paling sering dikaitkan dengan kekerasan jika merupakan halusinasi perintah, atau jika rasa dan bau yang dipersepsikan secara keliru ditafsirkan sebagai "bukti" delusi kendali. Yang kurang dipahami dengan baik adalah peran perkembangan kepribadian yang abnormal dalam melakukan kejahatan oleh individu dengan skizofrenia (apakah itu merupakan kondisi komorbiditas atau konsekuensi dari penyakit).
 [ 56 ], [ 57 ], [ 58 ], [ 59 ]
[ 56 ], [ 57 ], [ 58 ], [ 59 ]
Teori Gejala Skizofrenia
Konsep asli skizofrenia sebagai penyakit neurodegeneratif yang muncul lebih awal dan terus berkembang (dementia praecox) saat ini ditolak. Hipotesis modern menganggap skizofrenia sebagai penyakit neurodevelopmental yang berhubungan dengan gangguan perkembangan sistem saraf dan berkembang hanya pada tahun-tahun pertama, tetapi tidak sepanjang hidup, yang lebih konsisten dengan pengamatan klinis. [ 60 ], [ 61 ] Teori disontogenetik skizofrenia memungkinkan kita untuk memahami peran faktor etiologi yang mapan. Faktor risiko skizofrenia, seperti kelahiran di musim dingin, riwayat keluarga yang positif, kehamilan dan persalinan yang rumit, dapat mengganggu perkembangan otak, sehingga membentuk predisposisi dini terhadap penyakit tersebut. Pengamatan terhadap anak-anak dengan predisposisi herediter, misalnya, mereka yang lahir dari ibu yang menderita skizofrenia, telah mengungkapkan adanya hubungan antara adanya gangguan motorik, kognitif, dan afektif dengan perkembangan psikosis selanjutnya. Ada perdebatan mengenai apakah psikosis merupakan hasil dari penyakit yang berkembang pada masa kanak-kanak dan remaja atau apakah psikosis terjadi ketika kecenderungan yang muncul pada tahun-tahun awal tetapi tetap stabil muncul selama masa remaja, dalam kondisi stres psikologis yang meningkat. Teori-teori ini tidak saling eksklusif, karena keduanya menunjukkan munculnya gejala-gejala ringan di awal dan perkembangan psikosis yang parah. Perlu dicatat bahwa setelah penyakit mencapai tingkat psikotik, baik metode neuroimaging, maupun penelitian neuropsikologis, maupun observasi klinis, atau, terakhir, data patomorfologi tidak menunjukkan perkembangan penyakit lebih lanjut.
Sebagian besar pasien skizofrenia terus mengalami gejala negatif sepanjang hidup mereka, dan meningkatnya maladjustment sosial mungkin merupakan konsekuensi dari hubungan antara pasien dan masyarakat. [ 62 ] Hal ini dapat dijelaskan pada tingkat yang sangat mendasar, misalnya, dengan mempertimbangkan masalah pekerjaan. Setelah episode psikotik, sulit bagi pasien untuk kembali ke kehidupan dan pekerjaan sebelumnya. Bahkan tanpa adanya gejala apa pun, atasan, rekan kerja, teman, dan kerabat tidak menganggapnya sebagai orang yang cakap. Tingkat pengangguran di antara pasien skizofrenia mencapai 80%, meskipun sebagian besar dari mereka mempertahankan kemampuan untuk bekerja. Signifikansi faktor ini ditunjukkan dengan baik dalam studi budaya sosiosentris di negara-negara berkembang, di mana pasien skizofrenia dapat mempertahankan status sosial dan profesional mereka dalam lingkungan yang jauh lebih tidak menegangkan. Di negara-negara ini, penyakit ini memiliki perjalanan yang lebih jinak. Pembahasan terperinci tentang etiologi dan dasar neurobiologis skizofrenia disediakan oleh Carpenter dan Вuchanan, Waddington.
Telah lama diketahui bahwa pasien skizofrenia sangat heterogen dalam kaitannya dengan sifat timbulnya penyakit, gejala utama, perjalanan penyakit, efektivitas pengobatan, dan hasilnya. Pada tahun 1974, hipotesis alternatif diajukan (Strauss et al., 1974), berdasarkan data dari pengamatan klinis lintas bagian dan jangka panjang, yang menunjukkan independensi relatif antara gejala psikotik positif, gejala negatif, dan pelanggaran hubungan interpersonal. Inti dari hipotesis tersebut adalah bahwa kelompok gejala ini memiliki dasar psikopatologis yang independen, dan tidak mewakili manifestasi dari satu proses patofisiologis. [ 63 ] Selama periode pengamatan, korelasi tinggi dicatat antara tingkat keparahan gejala psikopatologis yang terkait dengan satu kelompok, dan, sebaliknya, tidak ada korelasi yang diamati antara tingkat keparahan gejala yang terkait dengan kelompok yang berbeda. Data ini dikonfirmasi dalam banyak penelitian, tetapi dengan satu tambahan. Ternyata halusinasi dan delusi saling terkait erat, tetapi tidak berkorelasi dengan gejala positif lainnya (misalnya, disorganisasi pemikiran dan perilaku). Saat ini, secara umum diterima bahwa manifestasi utama skizofrenia meliputi distorsi rasa realitas, disorganisasi pemikiran dan perilaku, gejala negatif dan gangguan kognitif. Gejala negatif skizofrenia meliputi melemahnya reaksi emosional dan manifestasi eksternalnya, kemiskinan bicara, dan menurunnya motivasi sosial. Sebelumnya, Kraepelin menggambarkan manifestasi ini sebagai "mengeringnya sumber kemauan." Perbedaan antara kelompok gejala sangat penting saat meresepkan farmakoterapi. Manifestasi klinis lain yang penting dari sudut pandang terapi meliputi depresi, kecemasan, agresi dan permusuhan, perilaku bunuh diri.
Selama bertahun-tahun, efek obat pada skizofrenia dinilai terutama berdasarkan efeknya pada gejala psikotik atau parameter terkait, seperti durasi rawat inap atau remisi. Dengan pengakuan independensi relatif dari berbagai kelompok gejala, penilaian komprehensif terhadap efek terapi pada masing-masing kelompok ini telah menjadi standar. Ternyata terapi antipsikotik standar hampir tidak memiliki efek pada gangguan kognitif dan gejala negatif skizofrenia. [ 64 ] Sementara itu, kedua kelompok gejala ini dapat memiliki pengaruh yang menentukan pada tingkat keparahan kondisi pasien dan kualitas hidupnya. Kesadaran akan keterbatasan farmakoterapi tradisional telah menjadi dorongan untuk pengembangan agen baru untuk pengobatan manifestasi skizofrenia ini.
Skizofrenia adalah penyakit kronis yang dapat berkembang melalui beberapa eksaserbasi, meskipun durasi dan karakteristik eksaserbasi dapat bervariasi. Pasien dengan skizofrenia cenderung mengembangkan gejala psikotik 12 hingga 24 bulan sebelum mencari pengobatan. Periode pramorbid dapat mencakup kompetensi sosial yang normal atau terganggu, disorganisasi kognitif ringan atau distorsi persepsi, penurunan kemampuan untuk mengalami kesenangan (anhedonia), dan kesulitan umum lainnya dalam mengatasi masalah. Gejala skizofrenia tersebut mungkin tidak kentara dan baru dikenali setelah dipikir-pikir, atau mungkin lebih menonjol dengan gangguan fungsi sosial, akademis, dan pekerjaan. Gejala subklinis mungkin muncul dalam periode prodromal, termasuk penarikan diri atau isolasi, mudah tersinggung, curiga, pikiran yang tidak biasa, distorsi persepsi, dan disorganisasi. Timbulnya penyakit (delusi dan halusinasi) mungkin tiba-tiba (selama beberapa hari atau minggu) atau lambat dan bertahap (selama beberapa tahun). Perjalanan skizofrenia mungkin episodik (dengan eksaserbasi dan remisi yang jelas) atau terus-menerus; terdapat kecenderungan defisit fungsional memburuk. Pada fase akhir penyakit, pola penyakit mungkin stabil, tingkat kecacatan dapat stabil dan bahkan menurun.
Secara umum, gejala skizofrenia dapat dibagi menjadi gejala positif, negatif, kognitif, dan disorganisasi. Gejala positif ditandai dengan kelebihan atau distorsi fungsi normal; gejala negatif ditandai dengan penurunan atau hilangnya fungsi normal. Gejala disorganisasi meliputi gangguan dalam berpikir dan perilaku yang tidak pantas. Gejala kognitif adalah gangguan dalam pemrosesan informasi dan kesulitan dalam memecahkan masalah. Gambaran klinis dapat mencakup gejala dari satu atau semua kategori ini.
Gejala positif skizofrenia dapat dibagi menjadi delusi dan halusinasi, atau gangguan pikiran dan perilaku yang tidak pantas. Delusi adalah keyakinan yang salah. Dalam delusi penganiayaan, pasien percaya bahwa ia sedang diganggu, diikuti, atau ditipu. Dalam delusi referensi, pasien percaya bahwa bagian-bagian dari buku, surat kabar, lirik lagu, atau isyarat eksternal lainnya relevan baginya. Dalam delusi penyisipan atau penarikan pikiran, pasien percaya bahwa orang lain dapat membaca pikirannya, bahwa pikirannya ditransmisikan oleh orang lain, atau bahwa pikiran dan impuls ditanamkan dalam dirinya oleh kekuatan eksternal. Halusinasi dapat berupa pendengaran, penglihatan, penciuman, pengecapan, atau sentuhan, tetapi halusinasi pendengaran sejauh ini merupakan yang paling umum. Pasien mungkin mendengar suara-suara yang mengomentari perilakunya, berbicara satu sama lain, atau membuat komentar kritis dan menghina. Delusi dan halusinasi dapat sangat menyusahkan pasien. [ 65 ]
Gangguan pikiran meliputi pikiran yang tidak teratur dengan ucapan yang tidak koheren dan tanpa tujuan, dengan perubahan konstan dari satu topik ke topik lain. Gangguan bicara dapat berkisar dari disorganisasi ringan hingga inkoherensi dan ketidakberartian. Perilaku yang tidak pantas dapat meliputi kebodohan seperti anak kecil, agitasi, dan penampilan serta tingkah laku yang tidak pantas. Katatonia adalah bentuk ekstrem dari gangguan perilaku yang dapat meliputi mempertahankan postur tubuh yang kaku dan penolakan terus-menerus terhadap gerakan atau aktivitas motorik spontan yang tidak bertujuan.
Manifestasi negatif (defisit) penyakit ini diekspresikan dalam bentuk dan meliputi afek datar, kemiskinan bicara, anhedonia, dan tidak bersosialisasi. Dengan afek datar, wajah pasien tampak hipomimetik, dengan kontak mata yang buruk dan ekspresi yang tidak memadai. Kemiskinan bicara dimanifestasikan oleh penurunan produksi bicara, jawaban bersuku kata satu terhadap pertanyaan, menciptakan kesan kekosongan internal. Anhedonia dapat mencerminkan minat yang tidak memadai dalam aktivitas dan peningkatan aktivitas tanpa tujuan. Tidak bersosialisasi dimanifestasikan oleh minat yang tidak memadai dalam hubungan dengan orang lain. Gejala negatif sering kali menyebabkan motivasi yang buruk dan penurunan tujuan perilaku.
Defisit kognitif meliputi masalah dengan perhatian, pemrosesan bahasa, memori kerja, pemikiran abstrak, pemecahan masalah, dan pemahaman interaksi sosial. Pemikiran pasien mungkin menjadi kaku, dan kemampuan untuk memecahkan masalah, memahami sudut pandang orang lain, dan belajar dari pengalaman berkurang. Gejala skizofrenia biasanya mengganggu kemampuan untuk berfungsi dan secara signifikan mengganggu pekerjaan, hubungan sosial, dan perawatan diri. Pengangguran, isolasi, hubungan yang terganggu, dan penurunan kualitas hidup adalah hal yang umum. Tingkat keparahan gangguan kognitif sangat menentukan tingkat kecacatan secara keseluruhan.
Bunuh diri
Penelitian menunjukkan bahwa setidaknya 5–13% pasien skizofrenia meninggal karena bunuh diri. [ 66 ] Bunuh diri merupakan penyebab utama kematian dini di antara penderita skizofrenia, yang mungkin sebagian menjelaskan mengapa harapan hidup berkurang rata-rata 10 tahun di antara penderita skizofrenia. Pasien dengan skizofrenia paranoid, onset lambat, dan fungsi pra-penyakit yang memadai, yang memiliki prognosis terbaik untuk pemulihan, juga lebih mungkin untuk bunuh diri. Karena pasien ini mempertahankan kapasitas untuk berduka dan tertekan, mereka mungkin lebih cenderung bertindak putus asa berdasarkan pemahaman yang realistis tentang konsekuensi penyakit mereka.
Kekerasan
Skizofrenia adalah faktor risiko yang relatif kecil untuk perilaku kekerasan. Ancaman kekerasan dan ledakan agresif kecil jauh lebih umum daripada perilaku yang benar-benar berbahaya. Pasien yang lebih mungkin melakukan tindakan kekerasan termasuk mereka yang menyalahgunakan obat-obatan dan alkohol, memiliki delusi penganiayaan atau halusinasi perintah, dan mereka yang tidak menjalani pengobatan yang diresepkan. Sangat jarang, pasien paranoid yang sangat tertekan yang merasa terisolasi akan menyerang atau membunuh orang-orang yang mereka anggap sebagai satu-satunya sumber masalah mereka (misalnya, figur otoritas, selebriti, pasangan). Sebagian besar pasien dengan skizofrenia tidak akan pernah melakukan kekerasan. Untuk setiap orang dengan skizofrenia yang melakukan pembunuhan, 100 orang melakukan bunuh diri. [ 67 ] Pasien dengan skizofrenia dapat datang ke unit gawat darurat dengan ancaman kekerasan atau untuk mendapatkan makanan, tempat tinggal, dan perawatan yang dibutuhkan.
Tahapan
Jenis-jenis perkembangan penyakit:
- Progresif berkelanjutan, yaitu skizofrenia kronis;
- Skizofrenia paroksismal, yang pada gilirannya memiliki subtipe
- Seperti bulu (paroksismal - progresif);
- Berulang (periodik).
Tahapan skizofrenia:
- Awal. Biasanya dimulai dengan astenia, apatis, dan bermanifestasi dengan depresi berat, psikosis, delirium, hipomania.
- Manifestasi. Gejala bertambah parah, gambaran klinis membeku dan menjadi tetap.
- Tahap akhir, tahap terakhir. Gejala biasanya defisit, gambaran klinis membeku.
Tingkat kecepatan (progresivitas) perkembangan penyakit:
- Skizofrenia ganas (progresif cepat);
- Skizofrenia paranoid (cukup progresif);
- Bentuk yang bergerak lambat (progresif rendah).
Formulir
Lima bentuk skizofrenia telah dijelaskan: paranoid, tidak teratur, katatonik, residual, dan tidak berdiferensiasi. Skizofrenia paranoid ditandai dengan delusi dan halusinasi pendengaran dengan fungsi kognitif dan afek yang utuh. Skizofrenia tidak teratur ditandai dengan disorganisasi bicara dan perilaku, dan afek yang datar atau tidak sesuai. Pada skizofrenia katatonik, gejala fisik mendominasi, termasuk imobilitas atau aktivitas motorik yang berlebihan dan adopsi postur aneh. Pada skizofrenia tidak berdiferensiasi, gejalanya bercampur. Pada skizofrenia residual, ada bukti anamnestik yang jelas tentang skizofrenia dengan gejala yang lebih jelas, diikuti oleh periode panjang gejala negatif yang diekspresikan secara sedang.
Beberapa ahli, sebaliknya, menggolongkan skizofrenia menjadi subtipe defisit dan non-defisit berdasarkan keberadaan dan tingkat keparahan gejala negatif, seperti afek yang datar, motivasi yang tidak memadai, dan penurunan arah tujuan. Pasien dengan subtipe defisit didominasi oleh gejala negatif tanpa memperhitungkan faktor-faktor lain (misalnya, depresi, kecemasan, stimulasi lingkungan yang tidak memadai, efek samping obat-obatan). Pasien dengan subtipe non-defisit mungkin memiliki delusi, halusinasi, dan gangguan pikiran, tetapi mereka hampir tidak memiliki gejala negatif.
Diagnostik skizofrenia
Tidak ada tes khusus untuk mendiagnosis skizofrenia. Diagnosis didasarkan pada penilaian komprehensif terhadap riwayat, gejala, dan tanda pasien. [ 76 ] Informasi dari sumber tambahan seperti keluarga, teman, guru, dan rekan kerja sering kali membantu. Menurut Manual Diagnostik dan Statistik Gangguan Mental, Edisi Keempat (DSM-IV), diagnosis memerlukan dua atau lebih gejala karakteristik (delusi, halusinasi, bicara tidak teratur, perilaku tidak teratur, gejala negatif) yang muncul selama sebagian besar waktu selama sebulan, gejala prodromal penyakit atau gejala mikro dengan gangguan sosial, pekerjaan, dan perawatan diri harus terlihat selama periode 6 bulan, termasuk 1 bulan gejala nyata.
Psikosis akibat kondisi medis lain atau penyalahgunaan zat harus disingkirkan dengan meninjau riwayat pasien dan melakukan pengujian, termasuk uji laboratorium dan pencitraan saraf. Meskipun kelainan struktural otak ditemukan pada beberapa pasien dengan skizofrenia, kelainan tersebut tidak cukup spesifik untuk dijadikan diagnostik.
Gangguan mental lain dengan gejala serupa meliputi beberapa gangguan terkait skizofrenia: gangguan psikotik sementara, gangguan skizofreniform, gangguan skizoafektif, dan gangguan delusi. Selain itu, gangguan suasana hati dapat menyebabkan psikosis pada sebagian orang. Beberapa gangguan kepribadian (terutama skizoid) menunjukkan gejala yang mirip dengan skizofrenia, meskipun biasanya lebih ringan dan tidak psikotik.
Bila psikosis berkembang, langkah pertama adalah mencoba mencari tahu penyebabnya. Bila penyebabnya diketahui, maka pengobatan dan pencegahan bisa lebih spesifik. Fakta bahwa diagnosis yang akurat adalah kunci terapi yang efektif dapat dilihat pada contoh gejala delusi, yang bisa jadi merupakan manifestasi tidak hanya dari skizofrenia, tetapi juga epilepsi temporal, kecanduan amfetamin, dan fase manik dari gangguan afektif. Setiap kasus ini memerlukan penanganan khusus.
Perbedaan diagnosa
Algoritma untuk diagnosis diferensial skizofrenia dapat ditemukan dalam revisi ke-4 dari Manual Diagnostik dan Statistik Gangguan Mental dari American Psychiatric Association (DSM-IV). Menurut algoritma ini, pada pasien dengan psikosis, penyakit somatik dan penyalahgunaan zat harus disingkirkan terlebih dahulu. Kemudian harus dipastikan apakah gejalanya disebabkan oleh gangguan afektif. Jika tidak, maka, tergantung pada gambaran klinis, diagnosis skizofrenia atau gangguan skizotipal dibuat. Meskipun pengobatan gangguan psikotik dari berbagai asal memiliki karakteristiknya sendiri, dalam semua kasus, sebagai aturan, neuroleptik digunakan.
 [ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
[ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
Siapa yang harus dihubungi?
Pengobatan skizofrenia
Skizofrenia jelas merupakan kondisi yang memerlukan rujukan untuk perawatan psikiatris. Dan di sini sama sekali tidak perlu ada hubungan langsung antara pengalaman psikotik dan kejahatan yang dilakukan. Cukuplah jika subjeknya sakit. Secara umum, seperti yang ditegaskan dalam praktik, jika kejahatan tidak dikaitkan dengan gejala psikotik positif, maka itu dikaitkan dengan penurunan kepribadian pasien sebagai akibat dari penyakit tersebut. Pada saat yang sama, tentu saja, seseorang dapat bertemu dengan orang-orang yang kejahatannya merupakan bagian dari pola kriminal kehidupan mereka dan yang - kebetulan saja - jatuh sakit dengan skizofrenia, tetapi secara umum, orang-orang yang saat ini membutuhkan perawatan psikiatris harus ditawarkan perawatan tersebut. Ini tidak selalu terjadi, terutama jika tidak ada layanan rawat inap yang memuaskan. Jika, di satu sisi, subjek melakukan kejahatan saat dalam remisi lengkap, dan ini adalah bagian dari "karier" kriminalnya, maka ia bertanggung jawab atas tindakannya. Skizofrenia dapat begitu parah sehingga subjek dapat dianggap tidak kompeten untuk berpartisipasi dalam persidangan. Penyakit ini menjadi dasar pengurangan tanggung jawab dalam kasus pembunuhan dan dapat menjadi dasar penerapan Aturan MacNaughten.
Waktu dari timbulnya gejala psikotik hingga dimulainya pengobatan berkorelasi dengan kecepatan respons terapeutik awal, kualitas respons terapeutik, dan tingkat keparahan gejala negatif. Pengobatan dini biasanya menghasilkan respons yang lebih cepat dan lengkap. Jika tidak diobati selama episode pertama, 70–80% pasien akan mengalami episode berikutnya dalam waktu 12 bulan. Penggunaan antipsikotik jangka panjang dapat mengurangi tingkat kekambuhan sekitar 30% selama 1 tahun.
Tujuan utama pengobatan adalah untuk mengurangi keparahan gejala psikotik, mencegah eksaserbasi gejala dan gangguan terkait dalam fungsi, serta membantu pasien berfungsi pada tingkat setinggi mungkin. Antipsikotik, rehabilitasi berbasis komunitas, dan psikoterapi merupakan komponen utama pengobatan. Mengingat skizofrenia merupakan penyakit jangka panjang dan berulang, mengajarkan pasien keterampilan menolong diri sendiri merupakan tujuan penting dari terapi.
Berdasarkan afinitas terhadap reseptor neurotransmitter dan aktivitasnya, obat dibagi menjadi antipsikotik tipikal (neuroleptik) dan antipsikotik generasi kedua (SGA). SGA mungkin memiliki beberapa kelebihan, termasuk efikasi yang sedikit lebih tinggi (meskipun untuk beberapa SGA, kelebihan ini masih kontroversial) dan kemungkinan yang lebih rendah untuk terjadinya gangguan hiperkinetik dan efek samping lainnya.
Pengobatan skizofrenia dengan antipsikotik tradisional
Mekanisme kerja obat-obatan ini terutama terkait dengan blokade reseptor dopamin D2 ( penghambat dopamin-2). Antipsikotik tradisional dapat dibagi menjadi potensi tinggi, menengah, dan rendah. Antipsikotik potensi tinggi memiliki afinitas yang lebih tinggi terhadap reseptor dopamin dan afinitas yang lebih rendah terhadap reseptor adrenergik dan muskarinik. Antipsikotik potensi rendah, yang jarang digunakan, memiliki afinitas yang lebih rendah terhadap reseptor dopamin dan afinitas yang relatif lebih tinggi terhadap reseptor adrenergik, muskarinik, dan histamin. Berbagai obat tersedia dalam bentuk tablet, cairan, suntikan intramuskular kerja pendek, dan kerja panjang. Pilihan obat terutama didasarkan pada profil efek samping, rute pemberian yang diinginkan, dan respons pasien sebelumnya terhadap obat tersebut.[ 91 ]
Antipsikotik tradisional
Kelas |
Persiapan (batasan) |
Dosis harian |
Dosis rata-rata |
Komentar |
Fenotiazin alifatik |
Klorpromazin |
30-800 |
400 mg secara oral pada waktu tidur |
Prototipe obat dengan potensi rendah. Juga dalam bentuk supositoria rektal |
Piperidin |
Tioridazin |
150-800 |
400 mg secara oral pada waktu tidur |
Satu-satunya obat dengan dosis maksimum absolut (800 mg/hari) - dalam dosis tinggi menyebabkan retinopati pigmentasi dan memiliki efek antikolinergik yang nyata. Peringatan tambahan disertakan dalam petunjuk karena perpanjangan QTk |
Dibenzoksazepin |
Loksapin |
20-250 |
60 mg secara oral pada waktu tidur |
Memiliki afinitas terhadap reseptor dopamin D dan serotonin 5HT |
Dihidroindolon |
Molindon |
15-225 |
60 mg secara oral pada waktu tidur |
Dapat menyebabkan penurunan berat badan |
Tioksanten |
Tiotiksen |
8-60 |
10 mg secara oral pada waktu tidur |
Insiden akatisia tinggi |
Butirofenon |
Haloperidol |
1-15 |
4 mg secara oral pada waktu tidur |
Prototipe obat dengan potensi tinggi; haloperidol decanoate (i/m depot) tersedia. Akathisia umum terjadi |
Difenil butilpiridina |
Pimozid |
1-10 |
3 mg secara oral pada waktu tidur |
Hanya disetujui untuk sindrom Tourette |
Piperazina |
Trifluoperazin Flufenazin Perfenazin 2'3 |
2-40 0,5-40 12-64 |
10 mg secara oral pada waktu tidur 7,5 mg secara oral pada waktu tidur 16 mg secara oral pada waktu tidur |
Ada juga fluphenazine decanoate dan fluphenazine enanthate, yang merupakan bentuk depot (tidak ada dosis setara) |
Interval QTk - 07" dikoreksi untuk detak jantung.
1 Rekomendasi terkini untuk memulai antipsikotik tipikal adalah memulai dengan dosis terendah dan menaikkannya hingga dosis yang dibutuhkan; dianjurkan sebelum tidur. Tidak ada bukti bahwa peningkatan dosis yang cepat lebih efektif. Formulasi IM tersedia untuk pengobatan akut.
Antipsikotik konvensional memiliki beberapa efek samping yang serius, termasuk sedasi, kebingungan, distonia atau kekakuan otot, tremor, peningkatan kadar prolaktin, dan penambahan berat badan (untuk mengatasi efek samping). Akatisia (kegelisahan motorik) sangat mengganggu dan dapat menyebabkan kepatuhan yang buruk. Obat-obatan ini juga dapat menyebabkan tardive dyskinesia, gangguan gerakan tak sadar yang paling sering ditandai dengan kerutan pada bibir dan lidah dan/atau sensasi "memutar" pada lengan atau kaki. Insiden tardive dyskinesia sekitar 5% per tahun penggunaan obat di antara pasien yang mengonsumsi antipsikotik konvensional. Pada sekitar 2% kasus, tardive dyskinesia sangat merusak. Pada beberapa pasien, tardive dyskinesia berlanjut tanpa batas waktu, bahkan setelah pengobatan dihentikan.
Dua antipsikotik tradisional dan satu antipsikotik tersedia sebagai sediaan depot kerja panjang. Sediaan ini digunakan untuk menghindari ketidakcocokan obat. Sediaan ini juga dapat membantu pasien yang, karena disorganisasi, ketidakpedulian, atau keengganan terhadap penyakit, tidak dapat minum obat secara oral setiap hari.
Depot antipsikotik
Persiapan 1 |
Dosis |
Saatnya mencapai puncak 2 |
Flufenazin dekanoat |
12,5-50 mg setiap 2-4 minggu |
1 hari |
Flufenazin enantat |
12,5-50 mg setiap 1-2 minggu |
2 hari |
Haloperidol dekanoat |
25-150 mg setiap 28 hari (mungkin setiap 3-5 minggu) |
7 hari |
Mikrosfer Risperidon S |
25-50 mg setiap 2 minggu |
35 hari |
1 Diberikan secara intramuskular menggunakan teknik Z-track.
2 Waktu untuk mencapai kadar puncak setelah dosis tunggal.
Karena ada jeda 3 minggu antara suntikan pertama dan tercapainya kadar yang memadai dalam darah, pasien harus melanjutkan terapi antipsikotik oral selama 3 minggu setelah suntikan pertama. Disarankan untuk menilai tolerabilitas sebelum memulai terapi dengan risperidone oral.
Clozapine merupakan satu-satunya SGA yang terbukti efektif pada sekitar 50% pasien yang resistan terhadap antipsikotik tradisional. Clozapine mengurangi gejala negatif, hampir tidak menimbulkan efek samping motorik, memiliki risiko minimal untuk mengembangkan tardive dyskinesia, tetapi menimbulkan efek samping lain yang tidak diinginkan seperti sedasi, hipotensi, takikardia, penambahan berat badan, diabetes melitus tipe 2, dan peningkatan produksi air liur. Clozapine juga dapat menyebabkan kejang, efek ini bergantung pada dosis. Efek samping yang paling parah adalah agranulositosis, yang dapat terjadi pada sekitar 1% pasien. Oleh karena itu, pemantauan jumlah sel darah putih secara berkala diperlukan, dan clozapine biasanya digunakan sebagai obat cadangan pada pasien yang tidak merespons obat lain secara memadai. [ 92 ], [ 93 ]
SGA yang lebih baru memiliki banyak keuntungan dari clozapine tanpa risiko agranulositosis dan umumnya lebih disukai daripada antipsikotik tradisional untuk pengobatan episode akut dan pencegahan eksaserbasi. SGA yang lebih baru sangat mirip dalam hal kemanjuran tetapi memiliki efek samping yang berbeda, sehingga pilihan obat didasarkan pada kerentanan individu dan karakteristik obat lainnya. Misalnya, olanzapine, yang memiliki risiko yang relatif tinggi pada pasien yang menerima terapi pemeliharaan jangka panjang, harus dinilai setidaknya setiap 6 bulan. Alat penilaian seperti Abnormal Involuntary Movement Scale dapat digunakan. Sindrom neuroleptik ganas adalah efek samping yang jarang terjadi tetapi berpotensi fatal yang ditandai dengan kekakuan otot, demam, ketidakstabilan otonom, dan peningkatan kreatinin fosfokinase.
Sekitar 30% pasien skizofrenia tidak merespons antipsikotik tradisional. Dalam kasus ini, clozapine, antipsikotik generasi kedua, mungkin efektif.
Pengobatan skizofrenia dengan antipsikotik generasi kedua
Antipsikotik generasi kedua bekerja dengan cara memblokir reseptor dopamin dan serotonin (antagonis reseptor serotonin-dopamin). SGA umumnya mengurangi gejala positif; dapat mengurangi gejala negatif lebih besar daripada antipsikotik tradisional (meskipun perbedaan tersebut masih kontroversial); dapat menyebabkan lebih sedikit gangguan kognitif; lebih kecil kemungkinannya menyebabkan efek samping ekstrapiramidal (motorik); memiliki risiko lebih rendah untuk mengalami diskinesia tardif; beberapa SGA tidak menyebabkan atau hanya menyebabkan sedikit peningkatan kadar prolaktin.
Skala Gerakan Tak Sukarela Patologis
- Amati gaya berjalan pasien dalam perjalanan ke kantor.
- Minta pasien untuk melepaskan permen karet atau gigi palsu jika menimbulkan masalah.
- Tentukan apakah pasien menyadari beberapa gerakan.
- Minta pasien duduk di kursi yang kokoh tanpa sandaran tangan, dengan tangan di pangkuan, kaki sedikit terbuka, dan telapak kaki menempel rata di lantai. Sekarang dan selama pemeriksaan, amati seluruh tubuh pasien untuk menilai gerakannya.
- Instruksikan pasien untuk duduk dengan lengan tergantung tanpa penyangga di atas lutut.
- Minta pasien untuk membuka mulutnya dua kali. Perhatikan gerakan lidah.
- Minta pasien untuk menjulurkan lidahnya dua kali.
- Minta pasien untuk mengetukkan ibu jari pada jari-jari tangan lainnya selama 15 detik pada masing-masing tangan. Amati wajah dan kaki.
- Minta pasien untuk berdiri dengan lengan terentang ke depan.
Beri nilai setiap item pada skala 0 hingga 4 sesuai dengan tingkat peningkatan keparahan. 0 - tidak ada; 1 - minimal, mungkin batas ekstrem dari norma; 2 - ringan; 3 - sedang; 4 - parah. Jika gerakan diamati hanya setelah aktivasi, gerakan tersebut harus diberi nilai 1 poin lebih rendah daripada gerakan yang muncul secara spontan.
Gerakan wajah dan mulut |
Ekspresi wajah Bibir dan daerah perioral Mulut Bahasa |
Gerakan anggota tubuh |
Tangan Kaki |
Gerakan tubuh bagian atas |
Leher, bahu, pinggul |
Kesimpulan umum |
Tingkat keparahan gerakan patologis Kegagalan karena gerakan patologis Kesadaran pasien terhadap gerakan abnormal (0 - tidak sadar; 4 - gangguan berat) |
Diadaptasi dari: ECDEU Assessment Manual for Psychopharmacology oleh W. Guy. Hak cipta 1976 oleh Departemen Kesehatan, Pendidikan, dan Kesejahteraan AS.
Peningkatan berat badan, hiperlipidemia, dan peningkatan risiko diabetes tipe 2 merupakan efek samping utama dari ACE inhibitor. Oleh karena itu, sebelum memulai pengobatan dengan ACE inhibitor, semua pasien harus diskrining untuk mengetahui faktor risiko, termasuk riwayat diabetes pribadi/keluarga, berat badan, lingkar pinggang, tekanan darah, glukosa darah puasa, dan profil lipid. Pasien dan keluarga harus diberi edukasi tentang tanda dan gejala diabetes (poliuria, polidipsia, penurunan berat badan), termasuk ketoasidosis diabetik (mual, muntah, dehidrasi, napas cepat, penglihatan kabur). Selain itu, semua pasien yang memulai ACE inhibitor harus diberi konseling tentang nutrisi dan aktivitas fisik. Semua pasien yang diobati dengan antipsikotik memerlukan pemantauan berkala terhadap berat badan, indeks massa tubuh (IMT), kadar glukosa puasa dan harus dirujuk untuk evaluasi khusus jika terjadi hiperlipidemia atau diabetes melitus tipe 2. Sindrom neuroleptik maligna telah dikaitkan dengan hampir semua obat antipsikotik, termasuk neuroleptik yang baru dipasarkan.[ 94 ]
Antipsikotik generasi kedua 1
GADIS |
Persiapan |
Batasan dosis |
Dosis rata-rata orang dewasa |
Komentar |
Dibenzodiazepin |
Klozapin |
150-450 mg secara oral 2 kali sehari |
400 mg secara oral pada waktu tidur |
ASA pertama yang menunjukkan kemanjuran pada pasien yang resistan terhadap pengobatan. Memerlukan pemantauan jumlah sel darah putih secara berkala karena risiko agranulositosis; meningkatkan risiko kejang, penambahan berat badan |
Benzoksazol |
Risperidon |
4-10 mg secara oral sebelum tidur |
4 mg secara oral pada waktu tidur |
Dapat menyebabkan gejala ekstrapiramidal pada dosis >6 mg; peningkatan kadar prolaktin tergantung dosis; satu-satunya ASAID dengan bentuk injeksi kerja panjang |
Obat golongan tienobenzodiazepin |
Olanzapin |
10-20 mg secara oral sebelum |
15 mg secara oral pada waktu tidur |
Mengantuk, penambahan berat badan, dan pusing merupakan efek samping yang paling umum. |
Dibenzotiazepin |
Quetiapin |
150-375 mg secara oral 2 kali sehari |
200 mg secara oral 2 kali sehari |
Potensi rendah memungkinkan dosis yang luas; tidak ada efek antikolinergik. Titrasi dosis diperlukan karena blokade reseptor a; pemberian dua kali sehari diperlukan |
Benzisothiazolylpiperazines |
Ziprasidon |
40-80 mg secara oral 2 kali sehari |
80 mg secara oral 2 kali sehari |
Menghambat penyerapan kembali serotonin dan norepinefrin, mungkin memiliki sifat antidepresan. Waktu paruh obat baru terpendek; memerlukan pemberian dua kali sehari bersama makanan. Untuk kondisi akut, tersedia bentuk intramuskular. Kecenderungan rendah untuk menambah berat badan |
Dihidrokarostiril |
Aripiprazol |
10-30 mg secara oral sebelum |
15 mg secara oral pada waktu tidur |
Agonis reseptor dopamin-2 parsial, kecenderungan rendah terhadap penambahan berat badan |
APVP adalah antipsikotik generasi kedua.
1 Pemantauan penambahan berat badan dan perkembangan diabetes tipe 2 direkomendasikan untuk kelas antipsikotik ini.
Semua antipsikotik generasi kedua dikaitkan dengan peningkatan mortalitas pada pasien lanjut usia dengan demensia.
Pengobatan skizofrenia dengan neuroleptik atipikal dimulai hampir bersamaan dengan dimulainya resep neuroleptik tipikal untuk pasien dengan skizofrenia.
Layanan rehabilitasi dan dukungan sosial
Pelatihan keterampilan psikososial dan program rehabilitasi kejuruan membantu banyak pasien bekerja, berbelanja, dan mengurus diri sendiri, mengelola rumah tangga, bergaul dengan orang lain, dan bekerja sama dengan profesional kesehatan mental. Pemeliharaan pekerjaan dapat sangat berharga ketika pasien ditempatkan di lingkungan kerja yang kompetitif dan diberikan mentor di tempat kerja untuk memfasilitasi penyesuaian terhadap pekerjaan. Seiring berjalannya waktu, mentor di tempat kerja hanya bertindak sebagai pendukung untuk pengambilan keputusan atau komunikasi dengan pemberi kerja.
Layanan dukungan berbasis komunitas memungkinkan banyak penderita skizofrenia untuk hidup di masyarakat. Meskipun sebagian besar pasien dapat hidup mandiri, beberapa memerlukan perumahan yang diawasi, di mana staf hadir untuk memastikan kepatuhan pengobatan. Program menyediakan tingkat pengawasan yang bertahap dalam berbagai situasi, mulai dari dukungan 24 jam hingga kunjungan rumah berkala. Program ini membantu memastikan otonomi pasien, sementara menyediakan perawatan medis yang tepat mengurangi kemungkinan kambuh dan kebutuhan untuk rawat inap. Program perawatan berbasis komunitas beroperasi di rumah pasien atau tempat lain dan memiliki rasio staf-pasien yang tinggi; tim perawatan secara langsung menyediakan sebagian besar atau semua perawatan yang diperlukan.
Selama eksaserbasi parah, rawat inap atau intervensi krisis di rumah sakit mungkin diperlukan, serta rawat inap tidak sukarela jika pasien membahayakan diri sendiri atau orang lain. Meskipun rehabilitasi dan layanan sosial lebih baik, sejumlah kecil pasien, terutama mereka yang memiliki defisit kognitif parah dan mereka yang resistan terhadap pengobatan, memerlukan perawatan di rumah sakit jangka panjang atau perawatan suportif lainnya.
Psikoterapi
Model-model psikoterapi untuk skizofrenia saat ini, yang sebagian besar diredakan oleh upaya-upaya masa lalu yang mengecewakan, lebih sederhana dan pragmatis dalam tujuannya dan dipandang sebagai bagian dari perawatan komprehensif dengan intervensi farmakologis sebagai intinya. [ 95 ] Tujuan psikoterapi adalah untuk mengembangkan hubungan terpadu antara pasien, keluarga, dan dokter sehingga pasien dapat belajar untuk memahami dan mengelola penyakitnya, minum obat sesuai resep, dan mengatasi stres dengan lebih efektif. Meskipun pendekatan yang umum adalah menggabungkan psikoterapi individual dengan pengobatan, hanya ada sedikit panduan praktis untuk ini. Psikoterapi yang paling efektif adalah yang dimulai dengan menangani kebutuhan sosial dasar pasien, memberikan dukungan dan pendidikan tentang sifat penyakit, meningkatkan fungsi adaptif, dan didasarkan pada empati dan pemahaman dinamis yang tepat tentang skizofrenia. Banyak pasien memerlukan dukungan psikologis yang empatik dalam beradaptasi dengan kenyataan bahwa penyakit ini sering kali merupakan gangguan seumur hidup yang dapat secara signifikan membatasi fungsi.
Bagi pasien yang tinggal bersama keluarga, intervensi keluarga psikoedukasional dapat mengurangi tingkat kekambuhan. Kelompok pendukung dan advokasi seperti National Alliance on the Mentally Ill sering kali membantu keluarga.
Informasi lebih lanjut tentang pengobatan
Ramalan cuaca
Selama 5 tahun pertama setelah timbulnya penyakit, fungsi tubuh mungkin terganggu, keterampilan sosial dan profesional mungkin menurun, dan pengabaian perawatan diri mungkin meningkat secara bertahap. Gejala negatif mungkin bertambah parah, dan fungsi kognitif mungkin menurun. Setelah itu, gangguan mencapai titik puncaknya. Ada beberapa bukti bahwa tingkat keparahan penyakit dapat menurun seiring bertambahnya usia, terutama pada wanita. Gangguan hiperkinetik dapat berkembang pada pasien dengan gejala negatif yang parah dan disfungsi kognitif, bahkan jika antipsikotik tidak digunakan.
Prognosisnya bervariasi tergantung pada bentuk skizofrenia. Pasien dengan skizofrenia paranoid memiliki disabilitas yang lebih sedikit dan merespons pengobatan dengan lebih baik. Pasien dengan subtipe defisit biasanya lebih cacat, memiliki prognosis yang lebih buruk, dan lebih resistan terhadap terapi.
Skizofrenia dapat dikaitkan dengan gangguan mental lainnya. [ 96 ] Jika dikaitkan dengan gejala obsesif-kompulsif, prognosisnya sangat buruk; jika dikaitkan dengan gejala gangguan kepribadian ambang, prognosisnya lebih baik. Sekitar 80% penderita skizofrenia mengalami satu atau lebih episode depresi berat di beberapa titik dalam hidup mereka.
Selama tahun pertama setelah diagnosis, prognosis terkait erat dengan kepatuhan ketat terhadap pengobatan psikotropika yang diresepkan. Secara keseluruhan, 1/3 pasien mencapai perbaikan yang signifikan dan bertahan lama; 1/3 menunjukkan beberapa perbaikan tetapi mengalami eksaserbasi berkala dan gangguan residual; 1/3 mengalami gejala yang parah dan terus-menerus. Hanya 15% dari semua pasien yang sepenuhnya kembali ke tingkat fungsi sebelum sakit. Faktor-faktor yang terkait dengan prognosis yang baik meliputi fungsi sebelum sakit yang baik (misalnya, kinerja akademis yang baik, pekerjaan yang berhasil), timbulnya penyakit yang terlambat dan/atau tiba-tiba, riwayat keluarga dengan gangguan suasana hati selain skizofrenia, gangguan kognitif minimal, gejala negatif ringan, dan bentuk paranoid atau non-defisit. Faktor-faktor yang terkait dengan prognosis yang buruk meliputi usia awal timbulnya, fungsi sebelum sakit yang buruk, riwayat keluarga dengan skizofrenia, dan subtipe tidak teratur atau defisit dengan beberapa gejala negatif. Pria memiliki hasil yang lebih buruk daripada wanita; wanita merespons terapi antipsikotik dengan lebih baik.
Penyalahgunaan alkohol dan obat-obatan merupakan masalah yang signifikan pada sekitar 50% penderita skizofrenia. Bukti anekdotal menunjukkan bahwa mariyuana dan halusinogen lainnya dapat sangat merusak pada penderita skizofrenia dan harus dihindari. Penyalahgunaan zat yang terjadi bersamaan merupakan prediktor kuat untuk hasil yang buruk dan dapat menyebabkan ketidakpatuhan terhadap pengobatan, kambuh, sering dirawat di rumah sakit, penurunan fungsi, dan hilangnya dukungan sosial, termasuk tuna wisma.

